La réparation du ligament croisé antérieur du genou est l’une des interventions les plus pratiqués en chirurgie du sport. L’augmentation de l’activité sportive des Français ces 30 dernières années, majore l’exposition aux traumatismes et notamment du genou. La fréquence des lésions du LCA aux Etats-Unis est de 250 000 LCA par an. En France, 35000 ruptures du LCA ont été opérées en 2007. La fréquence des ruptures du LCA varie selon les pays de 70 à 85 ruptures du LCA pour 100 000 habitants. De nombreuses techniques chirurgicales sont possibles pour réparer le ligament croisé antérieur. Depuis une vingtaine d’années, du fait d’une meilleure connaissance sémiologique des laxités du genou, les chirurgiens orthopédistes ont amélioré leur technique de chirurgie ligamentaire.
Actuellement, la majorité des chirurgiens utilise le tendon rotulien ou les tendons ischio-jambiers. Mais d’autres greffes sont utilisées : le fascia-lata, les tendons ischio-jambiers en greffe courte, le tendon quadricipital et les allogreffes. La meilleure connaissance de l’anatomie du LCA a permis de développer des techniques de réparation à double faisceaux mais aussi unifasciculaire pour les ruptures partielles du faisceau antéromédial et postérolatéral. Enfin, la chirurgie assistée par ordinateur est une aide technique à la ligamentoplastie.
Nous allons aborder successivement les différentes techniques chirurgicales actuelles de ligamentoplastie.
Introduction :
Les premières réparations ligamentaires par suture directe du ligament croisé rompu ont montré un taux d’échec proche de 100%. Le ligament croisé antérieur est le seul ligament de l’organisme totalement intra articulaire, il est peu vascularisé ceci explique en partie les échecs de ces réparations.
Il reste encore quelques indications de réparation directe dans les lésions du LCA par arrachement des épines tibiales avec fragment osseux, pour qui une réparation chirurgicale précoce donne de bons résultats.
C’est résultats ont poussé les chirurgiens à trouver des techniques de réparation ligamentaire par greffe tendineuse. De très nombreuses techniques ont vu le jour et leurs indications respectives se sont progressivement précisées.
Depuis une vingtaine d’années, du fait d’une meilleure connaissance sémiologique des laxités du genou, les chirurgiens orthopédistes ont amélioré leur technique de chirurgie ligamentaire. D’abord à ciel ouvert, la chirurgie ligamentaire est devenue tout arthroscopique permettant un meilleur contrôle du positionnement de la greffe et le traitement plus efficace des lésions méniscales ou cartilagineuses associées.
En 2006, selon les chiffres de l’HAS, 34 550 ligamentoplasties étaient réalisées en France, 15% étaient encore réalisées à ciel ouvert. Au début de la chirurgie ligamentaire, la majorité des chirurgiens utilisait le tendon rotulien. Puis d’autres greffes ont été utilisées : le fascia-lata, les tendons ischio-jambiers, le tendon quadricipital et les allogreffes. La meilleure connaissance de l’anatomie du LCA a permis de développer des techniques de réparation à double faisceaux mais aussi unifasciculaire pour les ruptures partielles du faisceau antéromédial et postérolatéral.Enfin, la chirurgie assistée par ordinateur est une aide technique à la ligamentoplastie.
Nous allons aborder, les différentes techniques chirurgicales actuelles de ligamentoplastie.
1) La technique de Macintosh avec plastie mixte intra et extra-articulaire au fascia lata selon Macintosh modifiée par Jaeger.
Le fascia lata peut être utilisé comme greffe de ligamentoplastie mais il faut prélever une bandelette large pour qu’elle soit suffisamment résistante (Fig.1). L’évolution des techniques opératoires, en particulier l’arthroscopie, a permis de réduire l’agressivité relative de la technique de Mac Intosh au fascia lata. Seule la zone de prélèvement de la future greffe ligamentaire nécessite un abord conventionnel « à ciel ouvert ».
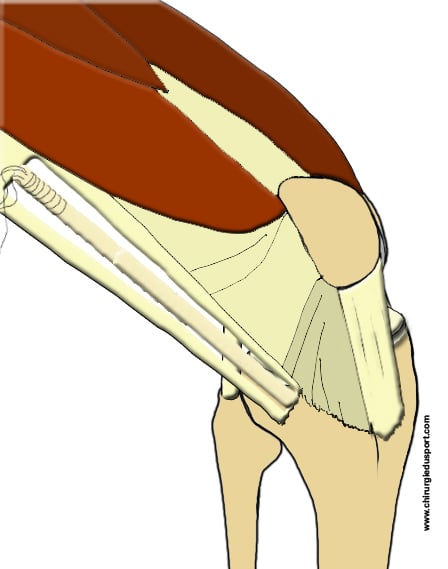
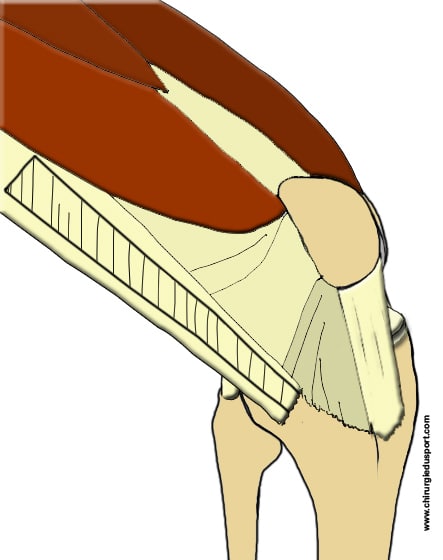
Le patient est installé en décubitus dorsal le genou en flexion à environ 70°. Dans un premier temps, une arthroscopie du genou permet de faire le bilan lésionnel du genou : évacuation de l’hémarthrose, examen des ménisques à la recherche d’une rupture ou d’une désinsertion, examen du cartilage articulaire. Puis on prélève la greffe à la face externe de la cuisse et du genou par une incision cutanée longitudinale d’une longueur de 10 à 15 cm de hauteur. Incision du fascia lata, le transplant doit avoir 4 cm de largeur à sa partie proximale et 1 cm à sa partie distale sur le tubercule de Gerdy sur lequel il reste inséré. La bandelette de fascia lata prélevée est tubulisée (Fig. 2).
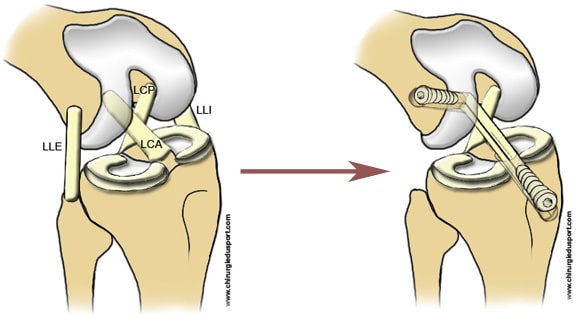
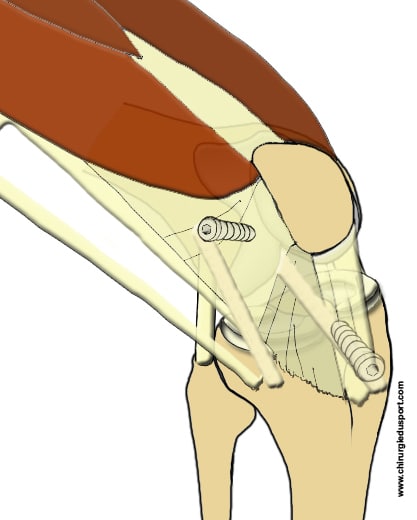
Préparation du tunnel fémoral : le point de pénétration est repéré à 1 cm en arrière du LLE au niveau de petits vaisseaux périostés avec l’utilisation de mèche de diamètre différent jusqu’à 6 mm. Le point de sortie correspond à la surface postérieure d’insertion condylienne du LCA. Puis on prépare le tunnel tibial à l’aide d’un viseur spécifique: le point de sortie dans le genou se fait à la hauteur du pied du LCA natif.
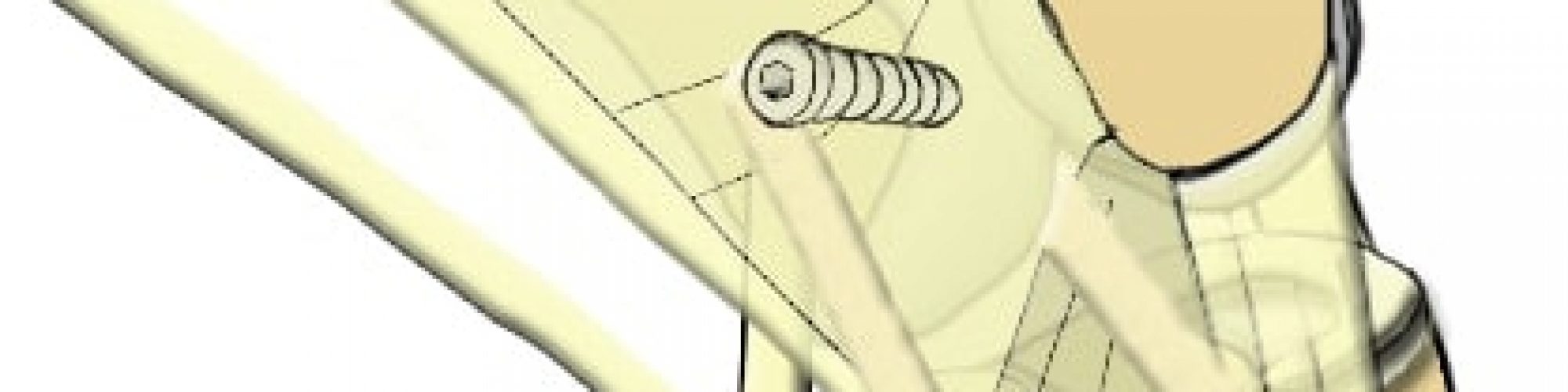
Le transplant est alors passé grâce à un fil tracteur dans le tunnel fémoral puis à travers le tunnel tibial. Puis on fixe la greffe dans le tunnel tibial par mise en place d’une vis résorbable d’interférence et agrafage du transplant sur la tubérosité tibiale interne. Enfin mise en place d’une vis d’interférence dans le tunnel fémoral (Fig. 3)
La rééducation post opératoire permet un premier levé avec appui le lendemain de l’intervention avec un kinésithérapeute, utilisation d’une attelle de Zimmer pour assurer les premiers pas et le verrouillage.
De la première à la fin de la 6ème semaine, en centre de rééducation ou bien à domicile, travail des mobilités, en actif et passif, d’abord l’extension, puis de la flexion. Glaçage, Massages doux drainants. Travail du verrouillage actif, marche avec puis sans canne. Balnéothérapie, marche en piscine, dès la cicatrisation acquise.
De la 6ème semaine au 3ème mois : renforcement en chaîne musculaire fermée, marche, le vélo d’entraînement, la natation : battements de pieds, début du travail en chaîne ouverte, sans résistance puis en résistance faible.
Du 3ème à 6ème mois : reprise du travail en chaîne musculaire ouverte, reprise des sports axés, travail des appuis en séance de rééducation. Après le 5ème mois, reprise des activités en individuel.
Après 6 mois : reprise de sport collectif de pivot / contact, reprise libre pour tous les sports
2) Ligamentoplastie os-tendon-os, Technique kenneth-Jones (KJ).
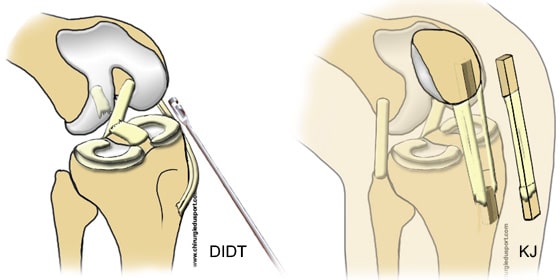
Le principe de l’opération est de réparer le ligament croisé antérieur (LCA) rompu par une autogreffe os tendon os prélevée sur le tendon rotulien. L’intervention est réalisée sous anesthésie locorégionale ou générale avec un garrot pneumatique à la racine du membre. Incision de 5 à 8 cm sur le devant du genou. Prélèvement du 1/3 central du tendon rotulien, avec une baguette osseuse à chaque extrémité (Fig. 4). Préparation et calibrage de la greffe : il faut que la greffe mesure environ 10 cm de long et 9 à 10 mm de diamètre. Forage des tunnels sous contrôle arthroscopique à l’aide de deux viseurs spécifiques. Les diamètres des tunnels osseux sont de 9 et 10 mm pour permettre le passage de la greffe au niveau du tibia et du fémur. Positionnement de la greffe, sous contrôle arthroscopique, avec fixation de la greffe par deux vis résorbables ou métalliques (titane). Contrôle sous arthroscopie du bon positionnement de la greffe et de l’absence de conflit dans l’échancrure.
Fig. 4 : Prélèvement de la baguette osseuse os-tendon-os du kenneth-jones
Les soins post-operatoires : la douleur postopératoire est contrôlée par une anesthésie locorégionale (bloc crural), réalisée par l’anesthésiste et/ou par des médications analgésiques et anti-inflammatoires. La rééducation est entreprise dès le lendemain de l’intervention (lever et marche avec attelle type Zimmer et cannes anglaises, réveil musculaire et mobilisation de la rotule) Travail de récupération de l’extension complète, mobilisation douce en flexion et réveil musculaire des muscles de la cuisse.
La rééducation est entreprise par un kinésithérapeute
Fig. 5 : Passage de la greffe et fixation par vis
Après la sortie de la clinique au rythme à moduler en fonction de l’évolution, allant de 3 à 5 séances de rééducation par semaine. (Rééducation en ville ou en centre). Arrêt de l’attelle et des cannes anglaises vers la 4ème semaine postopératoire, après contrôle du verrouillage actif par le quadriceps. Marche normale et reprise de l’activité professionnelle possible à partir de la 6/8ème semaine postopératoire, à moduler en fonction de la profession (reprise plus tardive pour un travail de force). La reprise du sport : natation (crawl, dos) à partir du 2ème mois postopératoire, vélo à partir du 2ème mois postopératoire, footing léger avec accentuation progressive des efforts en ligne, à partir du 4ème mois postopératoire (terrain plat). Reprise de l’entraînement des sports en pivot, à partir du 6ème mois postopératoire. Reprise progressive de la compétition à partir du 8ème mois postopératoire. Ce plan de reprise du sport correspond à une évolution normale dans la grande majorité des cas. Les objectifs de récupération constituent des points de repères à moduler en fonction de l’évolution de chaque cas.
3) Chirurgie de la rupture du ligament croisé antérieur : ligamentoplastie du LCA par la technique DIDT. (Tendons droit-interne et demi-tendineux)
L’objectif de cette opération est de réaliser une reconstruction anatomique du LCA, en utilisant une autogreffe (tendon du patient) sous contrôle arthroscopique. La greffe du LCA est une autogreffe au DIDT (droit interne et demi tendineux).
Fig. 6 : Préparation de la greffe DIDT en 4 brins.
Les tendons droit interne et demi tendineux sont fins (3 à 4mm de diamètre) et long (environ 25 cm). Ils sont la terminaison de deux muscles ischio-jambiers se terminant sur la patte d’oie, ils sont palpables à la face interne de la jambe. L’intervention chirurgicale se réalise totalement sous arthroscopie.Le prélèvement du DIDT s’effectue par une courte incision de 2 cm environ à la face interne du tibia, prélèvement par un « stripper » du tendon droit-interne et demi-tendineux (en totalité). Ces deux tendons sont fins mais très résistants. Ils sont pliés en deux pour obtenir une greffe de LCA de 4 faisceaux ou 4 brins dont le diamètre en moyenne est de 7 à 9 mm, la longueur moyenne est de 12cm (Fig. 6). L’arthroscopie est réalisée par deux petites incisions de 5 mm de part et d’autre de la rotule, elles permettent de passer la caméra et les instruments pour réaliser la ligamentoplastie. Le premier temps opératoire est l’exploration du genou: étape indispensable de la chirurgie, elle permet de réaliser un bilan lésionnel complet des éléments nobles du genou (ménisques, cartilages, autres ligaments …) On traite si nécessaire ces lésions périphériques puis on réalise la ligamentoplastie du LCA. Les tunnels osseux sont percés dans le tibia et le fémur afin de placer la greffe (DIDT) à l’intérieur du genou, au niveau de l’ancien ligament. On utilise des viseurs spécifiques sous arthroscopie, avec mise en place de broches guides qui guideront la mèche.
Fig. 7 : aspect de la greffe DIDT sous arthroscopie
Pour réaliser le forage. La greffe est passée de bas en haut dans les deux tunnels par un fil tracteur. Elle va prendre la place exacte de l’ancien ligament (Fig. 7).La fixation de la greffe est la dernière étape de l’opération et probablement la plus importante car elle permet de caler la greffe (fixation primaire) jusqu’à la cicatrisation et l’intégration biologique de celle ci à l’os (fixation secondaire biologique). Il existe différents procédés : vis d’interférence, endobouton, agrafes ou broches. L’objectif étant d’avoir une excellente tenue primaire, le chirurgien utilisera le matériel le mieux adapté à chaque genou. Dès le lendemain, la reprise de la marche en appui complet est possible. Une attelle de protection simple et l’utilisation de deux cannes est souhaitable, non systématique. La rééducation est débutée dès le premier jour. Enfin un séjour en centre spécialisé de rééducation n’est pas obligatoire mais parfois souhaitable.
Un arrêt de travail variable, de 2 mois en moyenne est habituel. La reprise d’un sport de pivot n’est pas possible avant 6 mois.
Le prélèvement tendineux laisse un corps musculaire « orphelin » qui va vraisemblablement adhérer à sa gaine. Pendant cette phase, le corps musculaire est fragile et trop sollicité, il peut être responsable de phénomènes douloureux de type « claquage ». Il ne s’agit pas d’une rupture du tendon (prélèvement en totalité) mais plutôt d’une libération d’adhérence cicatricielle.
4) Technique au tendon quadricipital
Le principe de cette technique est le même que le KJ ou DIDT, seul le type de greffe change.La réparation du ligament croisé par le tendon quadricipital est rarement utilisée de première intention bien que possible. Le plus souvent, il s’agit de réintervention pour échec ou re-rupture d’une ligamentoplastie. Le prélèvement de la greffe est réalisé par une incision de 6 à 8 cm verticale sus-rotulienne ou par deux courtes incisions horizontale, l’une sus-rotulienne et l’autre 8 cm au dessus. Il faut prendre un pavé osseux rotulien et ne pas prélever le tendon crural afin de ne pas fragiliser le tendon quadricipital. L’intervention est ensuite réalisée sous arthroscopie de façon classique et la greffe est fixée par les vis, agrafe ou broches.
La rééducation n’est pas spécifique mais est proche de celle d’une ligamentoplastie de type KJ.
5) Technique avec allogreffe
L’utilisation d’allogreffe (greffe de banque d’organe) n’est pas autorisée en France. Quelques équipes françaises ont réalisé des ligamentoplasties de reprise utilisant des allogreffes de type tendon tibial postérieur ou tendon d’achille. Il n’y a pas de spécificité technique lié aux allogreffes. La seule différence est l’absence de prélèvement avec des suites immédiates plus simples et aucune morbidité liée à la prise de greffe. En revanche, l’intégration de la greffe est plus longue, cela nécessite de rallonger les délais de reprise sportive. Aux Etats Unis, une grande majorité des ligamentoplasties de première intention sont réalisées avec des allogreffes.
6) Technique TLS : ligamentoplastie du ligament croise antérieur (LCA) selon la technique DIDT TLS ou DT4 TLS
L’objectif de cette opération est de réaliser une reconstruction anatomique du LCA, en utilisant une autogreffe (tendon du patient) sous contrôle arthroscopique. Le principe de TLS est d’utiliser un seul tendon ischio-jambier en greffe courte (économie de greffe). Le tendon demi tendineux est l’un des deux tendons ischio-jambiers (DIDT). Il est fin (3 à 4 mm de diamètre) et long (environ 25 cm). Il est la terminaison du muscle demi-tendineux qui se termine sur la patte d’oie. Le prélèvement de la greffe est réalisé par une courte incision presque horizontale de 2 cm à la face interne du tibia, on prélève uniquement le tendon demi-tendineux sur toute sa longueur avec un stripper. Il est plié en quatre pour obtenir une greffe de LCA de 4 faisceaux ou 4 brins dont le diamètre varie de 7 à 9 mm. C’est une greffe courte de 50 mm de longueur de moyenne (Fig.8). Aux deux extrémités de la greffe sont passées deux bandelettes textile permettant la fixation de la greffe dans les tunnels. On utilise une table de traction pour réaliser une prétention de la greffe à 500 Newtons (Fig. 9).
Fig. 8 : Greffe courte système TLS à 4 brins.
Fig. 9 : Table de traction pour réaliser la prétension de le greffe DT4 TLS
L’intervention est réalisée sous arthroscopie : deux petites incisions de 5 mm de part et d’autre de la rotule permettent de passer la caméra et les instruments pour réaliser la ligamentoplastie. La préparation de l’échancrure permet le nettoyage de la face axiale du condyle latéral et de bien visualiser la région « over the top » afin de délimiter le cadran 9-12h pour un genou droit et 12-15h pour un genou gauche. Le tunnel fémoral est percé sous contrôle arthroscopique de dehors en dedans avec un viseur fémoral spécifique. Le genou est à 90° de flexion. La tunnelisation sur broche au diamètre 4,5 mm est réalisée à l’aide du foret 4,5 mm. La logette fémorale est alors creusée à l’aide d’une tarière à ailettes spécifiques. L’arthroscope vient contrôler le creusement rétrograde manuel. Le tunnel tibial est réalisé selon le même principe. Des fils tracteurs sont passés de dehors en dedans dans les tunnels fémoraux et tibiaux. La greffe est ensuite tractée sur ses bandelettes et vient se positionner automatiquement dans la logette fémorale et tibiale. La greffe est fixée par deux vis métalliques titanes.
Fig. 10 : fixation de la greffe par deux vis métalliques
La rééducation est entreprise dès le lendemain de l’intervention sans limitation particulière. Si l’intervention s’est déroulée sans complication technique, les performances mécaniques du montage par système TLS permettent d’autoriser la reprise immédiate de l’appui complet sur le membre opéré, sans attelle selon les capacités du patient. Les ischio-jambiers peuvent être travaillés en statique pur sans résistance.
Du 3ème au 30 ème jour post-opératoire : la rééducation est poursuivie en ville ou en centre : mobilisation de 0° à 90° active en chaîne fermée, travail en co-contraction quadriceps et ischio-jambiers, les cannes peuvent être abandonnées au bout de 8 à 15 jours selon les patients. Le renforcement du quadriceps, avec des poids en bout de pied ou sur la tubérosité antérieure du tibia, en isométrique et dynamique est interdit.
Du 2ème et 3ème mois post-opératoire : la marche est libre. Il faut alors lutter contre le flessum. La flexion est récupérée progressivement jusqu’à 130°-135° en 4 à 6 semaines, sans forcer. Un travail en chaîne fermée dynamique et proprioceptif est commencé.
Après 3 mois : le travail en chaîne fermée est poursuivi, par exemple par la pratique du vélo, de la natation (crawl), du pré-footing. Un travail en chaîne ouverte du quadriceps avec charge proximale (2 à 4 kg) est possible à partir du début du 4ème mois.Au delà de 8 mois, le patient pourra reprendre les sports de pivot entraînement.
La compétition sera reprise après 9 mois.
6) Ligamentoplastie double faisceau ou ténodèse du facia lata associée
Des études dynamiques en laboratoire ont montré que la reconstruction monofaisceau du LCA n’était pas en mesure de corriger la laxité rotatoire créée par la section du LCA. La réparation isolée du ligament croisé antérieur permet elle de contrôler la laxité rotatoire et le ressaut ?Il existe deux solutions thérapeutiques pour limiter la laxité rotatoire induite par la rupture du LCA : la ténodèse du fascia lata TFL ou (Lemaire) associée à la reconstruction intra-articulaire du LCA et la plastie double faisceau qui cherche à reproduire l’anatomie normale du LCA.
La ténodèse latérale du fascia lata diminue le ressaut rotatoire en contrôlant la rotation interne du plateau latéral. Cela diminue la laxité du compartiment latéral et protége le transplant pendant la phase de « ligamentisation ». Les résultats montrent un meilleur contrôle du ressaut rotatoire dans les plasties du LCA associées au TFL.
La plastie à double faisceau tente de reproduire l’anatomie fonctionnelle du ligament croisé antérieur qui comporte deux faisceaux antéro-médial et postéro latéral. (Fig. 11). Le faisceau antéro-médial est tendu pendant tout le mouvement d’extension vers la flexion. Le faisceau postéro latéral se détend en cours de flexion, de plus son orientation oblique d’avant en arrière et de dedans en dehors lui confère un rôle dans le contrôle de la rotation interne du tibia sous le fémur. En reproduisant ces deux faisceaux, la plastie à 2 faisceaux vise donc à améliorer le contrôle de la laxité non seulement antérieure mais également rotatoire. Elle utilise habituellement (pour des raisons de facilité technique) les tendons ischio-jambiers mais parfois le tendon rotulien ou quadricipital. Aux Etats-Unis, une grande majorité des ligamentoplasties double faisceau sont réalisées avec des allogreffes. Les études biomécaniques expérimentales ont montré un bénéfice potentiel à l’utilisation de cette plastie mais les premières séries cliniques comparatives ne montrent pas de différence significative avec la plastie mono faisceau classique.
Fig. 11 : Ligamentoplastie double faisceau
7) Ligamentoplastie unifasciculaire pour les ruptures partielles du LCA
La rupture isolée du ligament croisé antérieur (LCA) est la lésion ligamentaire la plus fréquente du genou. Cette rupture est complète ou partielle. Le diagnostic clinique d’une rupture complète du LCA est bien codifié ainsi que l’aspect radiologique. En revanche, la description clinique d’une rupture partielle du LCA est plus difficile, ainsi que l’aspect radiologique et le traitement. Le LCA comporte deux faisceaux principaux : l’antéro-médial (AM) et le postéro-latéral (PL). Ils ont tous les deux un rôle important dans le verrouillage du genou. Le faisceau AM est dit « isométrique », c’est-à-dire qu’il reste tendu que le genou soit en extension ou en flexion, il est utile au contrôle de la translation antérieure du tibia sous le fémur, le genou en flexion ou en extension. Le faisceau postéro-latéral, est moins « isométrique » c’est-à-dire qu’il est tendu en extension mais détendu en flexion, il est utile au contrôle de la translation antérieure du tibia sous le fémur, le genou en extension. Son orientation oblique permet un meilleur contrôle des rotations.
La position du genou au moment du traumatisme pourrait expliquer une lésion préférentielle de l’un des deux faisceaux. Théoriquement, une rupture du faisceau AM devrait aboutir à une laxité en flexion, à un genou stable en extension et à l’absence d’anomalie clinique de rotation.
Fig. 12 : Rupture partielle du faisceau antéro-médial
La rupture isolée du faisceau PL devrait théoriquement aboutir à une laxité antérieure en extension, à une augmentation des rotations interne et externe en extension.Le diagnostic IRM reste encore difficile à faire. Les coupes habituelles d’IRM standard n’analysent pas bien la structure oblique des deux faisceaux. L’intérêt des IRM 3D (3 dimensions) pour une meilleure identification des deux faisceaux est très utile.
En cas de diagnostic de rupture partielle du LCA, un traitement conservateur peut être proposé. Il est variable associant l’utilisation d’une attelle, de la rééducation, du renforcement musculaire. Le délai admis de reprise sportive est de trois mois. Le port d’une attelle n’a pas prouvé son efficacité sur la prévention de l’évolution vers une rupture complète à la reprise des activités sportives.
Dans le cas d’une décision chirurgicale, le premier temps arthroscopique permet d’analyser la lésion du LCA. Si la rupture est finalement complète ou non fonctionnelle, un traitement chirurgical de ligamentoplastie classique est réalisé. Si la rupture est partielle, la reconstruction sélective d’un des deux faisceaux (AM/PL) rompus est réalisée. La technique chirurgicale des réparations
Fig. 12 : réparation partielle du faisceau antéro-médial.
partielles du ligament croisé antérieure est difficile. Elle nécessite une parfaite connaissance de l’anatomie ligamentaire (position du faisceau antéro-médial ou postéro-latéral) et une maitrise de la technique chirurgicale. Le taux de réparation des ruptures partielles du LCA varie de 15 à 25 % selon les équipes. Le plus souvent, une greffe au DIDT est utilisée (2 tendons). La technique de greffe courte utilisant uniquement un ischiojambier semble être plus anatomique pour ces ruptures partielles. Il faut utiliser dans ce cas le demi tendineux pour le faisceau AM et le droit interne pour le faisceau PL. Quelques équipes utilisent le tendon rotulien pour ces ruptures partielles.
8) Ligamentoplastie du genou assistée par ordinateur
Les débuts de la ligamentoplastie du genou assistée par ordinateur datent des années 90. Les échecs de la ligamentoplasties le plus souvent liés aux mauvais positionnements des tunnels ont poussées les équipes à la chirurgie ligamentaire assistée par ordinateur. En chirurgie conventionnelle arthroscopique, le bon positionnement des tunnels dans le genou dépend de l’expérience du chirurgien et des viseurs spécifique utilisé. La plupart du temps, ces viseurs sont utilisés de manière indépendante au niveau fémoral et tibial, en positionnant les tunnels à l’insertion native du LCA. Le but de la chirurgie assistée par ordinateur est d’aider le chirurgien à positionner les deux tunnels en respectant l’anatomie du genou et l’isométrie du ligament (absence d’allongement de la greffe en flexion/extension). La visée des deux tunnels n’est plus indépendante.La technique assistée par ordinateur nécessite une caméra binoculaire à infrarouge, des capteurs fixés sur le tibia et le fémur, des instruments spécifiques avec capteurs (palpeurs, viseurs tibial et fémoral…) La caméra infrarouge situe et suit les capteurs dans l’espace.Avant de réaliser l’intervention, il faut réaliser la calibration des instruments en les positionnant devant la caméra infrarouge qui pourra ainsi les reconnaître durant tout le déroulement de l’intervention. Puis les deux capteurs rigides fémoral et tibial sont fixés dans le fémur et dans le tibia du patient. Ils vont être suivis par la caméra infrarouge qui localisera donc l’emplacement respectif du fémur et du tibia durant l’intervention.
Le repérage des points anatomiques est réalisé soit par reconstruction préalable du genou au scanner 3D soit par la méthode de Bone Morphing (système qui produit un modèle en 3D de l’articulation après avoir enregistré numériquement une série de points à la surface de l’os).Par des mouvements de flexion/extension passive du genou et des manœuvres de tiroir du genou, l’ordinateur enregistre l’anatomie dynamique du genou. A partir de toutes les données numérisées, on peut sélectionner l’emplacement idéal des tunnels osseux fémoraux et tibiaux afin d’optimiser le placement intra-articulaire de la greffe et son isométrie. Cette technique peut être utilisée avec toutes les greffes et fixations qui existent et est réalisé sous arthroscopie.Les différentes expériences tendent à montrer que grâce à cette technique, nous améliorons le placement de la greffe, en limitant les conflits avec l’échancrure intercondylienne et les faces axiales des condyles. Il y a également une meilleure estimation de l’isométrie de la greffe.En revanche, aucune étude n’a pu montrer une amélioration significative des résultats des ligamentoplasties assistées par ordinateur.
Discussion :
Actuellement en France, la majorité des ligamentoplasties est réalisée selon la technique KJ ou DIDT. Ces deux transplants ont une résistance mécanique supérieure à celle d’un LCA natif.Le transplant os-tendon rotulien os a pour lui la fiabilité de la fixation os-os dans les tunnels, mais par contre le risque de douleurs antérieures persistantes.Le transplant aux ischio-jambiers a pour lui l’esthétique de la cicatrice, des suites opératoires habituellement plus simples mais une laxité résiduelle en règle plus importante.Il n’y a actuellement aucune recommandation sur le choix du transplant fondée sur des considérations scientifiques. Des études récentes avec méthodologie correcte permettent de conclure que les résultats sont superposables.
La fixation tendon-os pour les ischio-jambiers, constitue le point faible de cette technique, en particulier au tibia. Une fixation corticale distale à distance confère une grande résistance à l’arrachement mais une grande élasticité mise en évidence sur les tests cycliques. Une fixation proximale dans le tunnel (vis d’interférence par exemple) diminue la longueur « libre » du transplant et donc son élasticité. Il est nécessaire de cycler le transplant par 50 mouvements de flexion extension pour se rapprocher de son allongement élastique définitif. Il est souhaitable d’utiliser au tibia une fixation mixte dans le tunnel (vis) et distale (agrafe ou rondelle) afin de rigidifier le système. L’intérêt de la greffe courte et de la fixation TLS est d’avoir une plus grande résistance à l’arrachement et une plus faible élasticité du montage. La mise en pré-tension de la greffe TLS permet de ne pas faire le cyclage du genou car la greffe a déjà sont son allongement élastique définitif. La fixation est rigide par le blocage des bandelettes dans les tunnels osseux par les vis en titane.
En réalité, chaque technique a ses avantages et inconvénients, toutes les études montrent des résultats équivalents. La clé du succès n’est pas au choix du transplant mais au bon positionnement de la greffe : 2/3 des échecs de ligamentoplastie sont secondaires à un mauvais positionnement des tunnels. La mise en tension initiale et surtout la fixation primaire stable et solide dans le temps est essentiel.
Conclusion :
L’évolution de la ligamentoplastie du genou a permis en 40 ans de modifier les indications et les techniques de cette chirurgie ainsi que le choix des greffes. Ainsi, les résultats se sont nettement améliorés bien qu’ils restent encore imparfaits. De nombreuses techniques se sont développées mais quelques soient les greffes et technique utilisées le positionnement correct et la fixation solide du transplant sont les éléments essentiels de la réussite de la ligamentoplastie. L’utilisation de la navigation permet d’améliorer ce positionnement. L’utilisation d’allogreffe (non autorisée en France) limite la pathologie liée au prélèvement. La plastie à double faisceau bien que supérieure dans les études biomécaniques expérimentales ne montrent pas de différence significative avec la plastie mono faisceau classique dans les études cliniques. Enfin, les meilleures connaissances de l’anatomie du LCA et les progrès de l’imagerie (IRM cube) ont permis de développer des techniques de réparations unifasciculaire anatomique du LCA.
Docteur Nicolas LEFEVRE, Docteur Yoann BOHU, Docteur Serge HERMAN. – 3 janvier 2015.